Il modello dell’assistenza territoriale del Pnrr ed il fabbisogno di personale
Certamente dovranno essere cercate risorse umane aggiuntive per fare funzionare la complessa macchina territoriale ed allora sarà necessario ripensare alle modalità d’ingresso delle varie figure professionali nel servizio sanitario nazionale, ed in particolare dei medici. La pandemia ci ha insegnato quanto importante sia il territorio ovvero tutto ciò che si trova all’esterno dell’ospedale ed in questa direzione, con metodo, dobbiamo tendere tutti
Il modello organizzativo della missione 6 del Piano nazionale di ripresa e resilienza (PNRR) per il potenziamento del territorio sta sollevando dubbi in relazione all’efficienza futura del sistema ed al fabbisogno di personale che esso assorbirebbe, tanto che Alcuni invocano una revisione del Piano stesso.
Vale la pena sottolineare a riguardo che si è in una fase avanzata con l’avvenuta firma dei contratti istituzionali di sviluppo (CIS) e relativi piani operativi da parte delle regioni e province autonome e tutti i progetti sono stati inseriti o sono in corso di inserimento sulla piattaforma ReGiS del ministero dell’economia e finanze per il monitoraggio.
Sono state emanate le linee guida per la telemedicina ed il vademecum di Agenas per il recepimento entro l’anno del DM 77, oltre al rinnovato modello di assistenza domiciliare da completare entro il 2024 per consentire la presa in carico del 10% della popolazione over 65, senza dimenticare che entro le prossime settimane deve essere approvato dalle regioni e province autonome l’atto di indirizzo che prelude alle trattative locali con i medici di medicina generale e pediatri di libera scelta.
Sulla questione proviamo a presentare delle considerazioni che si spera possano essere utili al dibattito, portando ad esempio la Provincia autonoma di Bolzano che è destinataria di circa 62 milioni di euro europei per i 78 progetti missione 6 del PNRR, ha investito anche in risorse proprie fino ad un totale di circa 96 milioni e che, dal punto di vista orografico, presenta grandi criticità per la presenza di comuni di alta montagna isolati, valli distanti da centri abitati più grandi, numerosi masi in cosiddetta “difficoltà” per collocazione e presenza di nuclei familiari fragili. (FIGURA 1)
*Nota bene: Su esplicita richiesta del Ministero della Salute è stato modificato il primo lotto dell’intervento 1.2 “Verso un ospedale sicuro e sostenibile” nella relativa scheda-intervento per un importo totale di 57.749.000€ (lotto Ovest). Su questo lotto saranno rendicontati i finanziamenti PNRR e PNC. Il lotto Est per 76.551.000€ verrà eseguito in un secondo momento senza contributo PNRR o PNC ma solamente con finanziamenti provinciali.
Il recente DM 77 “Modelli e standard per lo sviluppo dell’assistenza territoriale nel servizio sanitario nazionale” introduce le case della comunità, le centrali operative territoriali e gli ospedali di comunità che sono strutture già esistenti in molte parti del Paese e che funzionano con il coinvolgimento dei medici di medicina generale. Ci si limiterà di seguito proprio al modello introdotto.
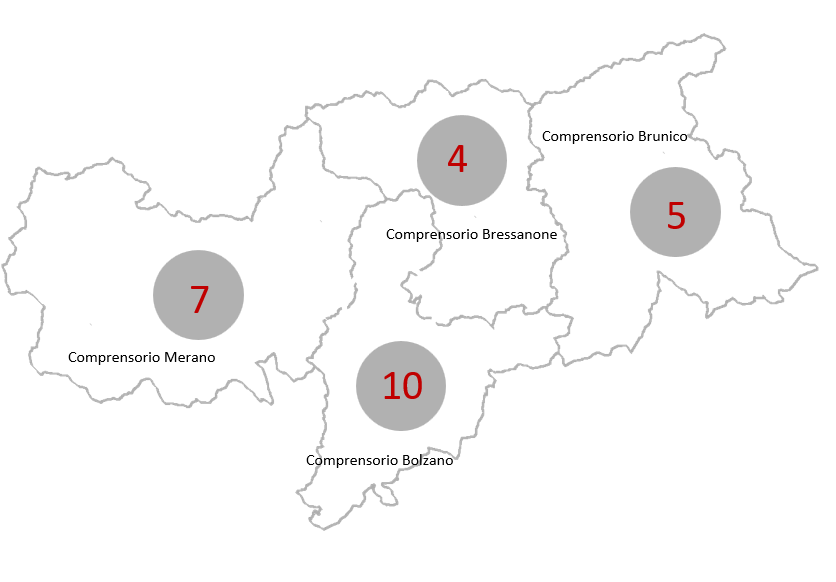
In premessa la Provincia autonoma di Bolzano conta circa 530.000 abitanti, possiede una Azienda unica (Azienda sanitaria dell’Alto Adige), è suddivisa in 4 Comprensori (Bolzano, Merano, Bressanone e Brunico), conta circa 154.000 pazienti cronici destinati ad aumentare ad oltre 190.000 nei prossimi anni.
Secondo il PNRR sono previste in provincia 10 case della comunità (di cui 6 sono nuove costruzioni) e 3 ospedali di comunità, strutture nelle quali saranno concentrate attività di primo livello che attualmente sono svolte anche negli ospedali: si tratta di luoghi ove i cittadini possono ricevere risposte diagnostiche appropriate in tempi brevi secondo percorsi condivisi e, di fatto, consentiranno ai medici di medicina generale di utilizzare in modo appropriato e più veloce i servizi ivi contenuti. Le 5 centrali operative garantiranno il coordinamento dei percorsi assistenziali dall’ospedale verso il territorio e quando possibile viceversa, e l’attivazione dei servizi territoriali più idonei.
In una provincia prevalentemente montuosa con aree disagiate e disagiatissime non è possibile immaginare di sradicare i medici di medicina generale dai loro studi, singoli o condivisi, ma di dotarli degli strumenti per assistere i propri pazienti, in particolare quelli affetti da patologie croniche. Il nuovo ACN, per quanto non contempli la partecipazione dei medici di medicina generale e pediatri di libera scelta nelle case della comunità, introduce elementi di contrattazione innovativi che aprono al futuro loro coinvolgimento. Ed infatti prossimamente l’Atto di indirizzo che precede l’Accordo integrativo provinciale sarà orientato in tale senso. Inoltre, il potenziamento informatico delle reti di collegamento tra le strutture, la teleassistenza, i consulti telematici (sono previsti al 2024 circa 1.800 assistiti in tale modo in Provincia di Bolzano), il potenziamento dei servizi delle farmacie comprese quelle rurali, risulteranno capitali per ammodernare e rendere più efficiente l’erogazione dei servizi.
È intenzione della Provincia dotare i medici di medicina generale delle apparecchiature di base per seguire i propri pazienti, in collaborazione anche con le farmacie e le case della comunità di riferimento. La missione 5 (di cui spesso non si scrive) prevede, ad esempio, il potenziamento delle farmacie rurali con attrezzature ed apparecchiature utili a seguire i percorsi assistenziali dei pazienti. Ecco quindi che proprio nei luoghi più lontani e disagiati la collaborazione tra medici di medicina generale, le farmacie e le case della comunità può innescare una utile sinergia, a patto che le prestazioni siano ricomprese in percorsi assistenziali definiti e che si generi un flusso di informazioni che da decenni è mancato dal territorio.
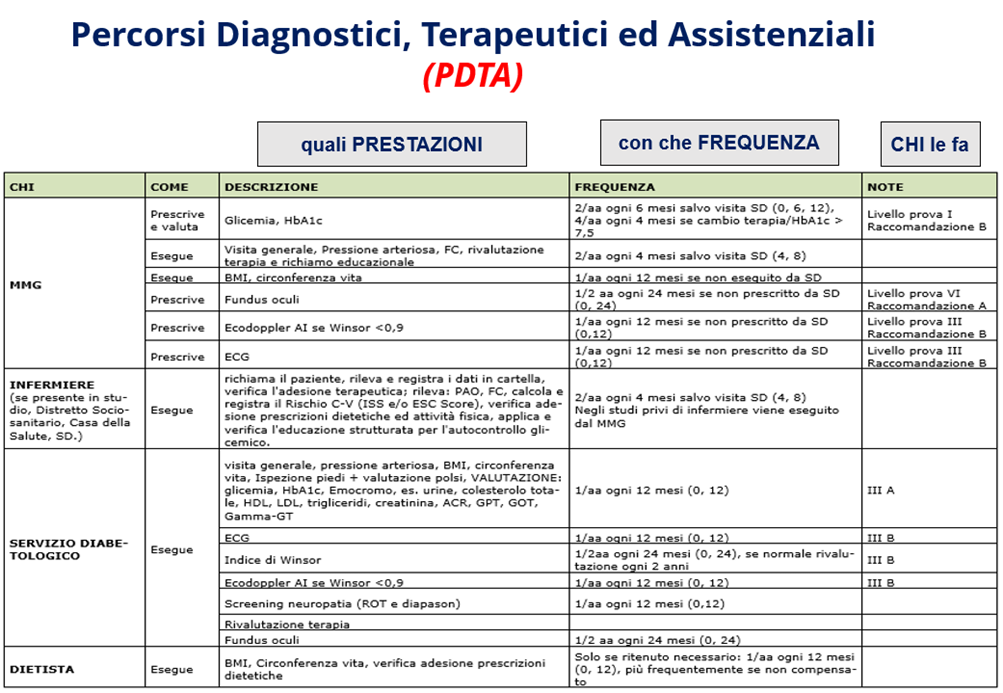
Nel recepire il DM 77 entro il mese di dicembre 2022, secondo il vademecum Agenas, la Provincia ha previsto uno scenario scadenzato nel tempo puntando su tre priorità strategiche: l’assistenza ai pazienti cronici, l’assistenza domiciliare e l’integrazione socio-sanitaria. Per quanto riguarda il primo punto su 154.000 pazienti cronici censiti a livello provinciale e distribuiti su circa 34 patologie (stratificazione della popolazione), è stata confermata la volontà di prendere in carico pragmaticamente al giugno 2026, quando le strutture case della comunità saranno operative, circa 30.000 pazienti cronici distribuiti su 4 PDTA: diabete tipo 2, Scompenso cardiaco, BPCO e Artrite reumatoide. (FIGURA 2)
Per quanto riguarda l’assistenza domiciliare, per giungere al valore del 10% di pazienti over 65 presi in carico sono iniziati i lavori di ristrutturazione del settore con una maggiore partecipazione dei medici di medicina generale, anche attraverso quote di tempo destinate a tali iniziative.
Il tema dell’integrazione tra sociale e sanità è assai sentito in una provincia che molto ha dedicato al settore del sociale che dispone, tra l’altro, di 78 strutture residenziali (45 posti letto per mille abitanti over 65, il più alto valore nel Paese) e un’assistenza domiciliare sociale di alto profilo. Una delle case della comunità individuate sarà caratterizzata dalla presenza nella stessa sede di servizi sociali e sanitari (Comune di Appiano) ed il soggetto attuatore sarà proprio il comune. Nel nuovo Piano sociale è prevista una task force dedicata all’integrazione tra sanità e sociale dove saranno decise le tipologie di pazienti da prendere in carico in modo congiunto e la ripartizione delle risorse umane e finanziarie (si coordineranno, ove possibile, gli interventi sociali finanziati dalla missione 5 con le attività della missione 6). La COT sarà la sede vera dell’integrazione e vi parteciperanno figure del sociale.
A questo punto si pongono due questioni: Cosa succede per la costruzione delle nuove strutture e per l’ammodernamento delle esistenti se i costi delle materie prime continuassero ad aumentare con il rischio di minori finanziamenti disponibili e conseguenti gare che potrebbero andare deserte? E a quanto ammonta il personale necessario per il funzionamento delle strutture?
Andiamo per ordine. L’aumento dei costi delle materie prime è valutato ad oggi in circa il 30% anche se non è dato conoscere con esattezza tale valore e quali saranno le variazioni nel tempo.
Si prospettano tre scenari di cui la provincia è conscia: il primo riguarda la possibilità che la provincia stessa si faccia carico dell’aumento dei costi con risorse aggiuntive proprie; la seconda che l’Europa possa riconoscere fondi aggiuntivi attraverso la mediazione dello Stato; la terza che possa essere diminuito il numero delle strutture (case della comunità ed ospedali di comunità). Le opzioni sono sul tavolo e saranno analizzate anche in relazione alle decisioni del Governo in tal senso. A livello nazionale il tema potrà essere affrontato vuoi richiedendo ulteriori finanziamenti europei, ovvero ricalcolando il numero di strutture individuate, ovvero provvedendo con risorse statali (rivisitazione articolo 20 della legge finanziaria 67/88 ?).
Ed ora affrontiamo il problema del fabbisogno del personale. Da più parti si evidenzia la possibile carenza di personale per il funzionamento delle case della comunità e più in generale della macchina territoriale fino a prevedere, per Alcuni, il “fallimento” del PNRR, senza però indicare a quanto ammonterebbe il personale necessario per avviare (al giugno 2026) e poi portare a regime (negli anni) il rinnovato modello di assistenza territoriale.
Non esiste a livello nazionale una metodologia certa per il calcolo del fabbisogno di personale per garantire le prestazioni, attività e servizi territoriali mentre è approvato il riparto dei finanziamenti disponibili per i maggiori oneri per la spesa del personale dipendente da reclutare anche in deroga ai vincoli in materia di spesa per il personale, per un totale di 90,9 milioni per il 2023; 328,3 per il 2024; 591,5 per il 2025; infine 1.015,3 per il 2026 a valere sul fondo sanitario nazionale.
Esistono modelli di calcolo per il fabbisogno ospedaliero, ma per quanto riguarda il personale dedicato ai servizi territoriali sono quasi assenti evidenze di letteratura sulla definizione dei fabbisogni, anche a livello internazionale: OMS 2016 (Workload indicators of staffing need WISN), OCSE nel 2013 (Health workforce requirements for universal health coverage and the sustainable development goals human resources for health observer), Unione Europea nel 2014 (User guidelines on qualitative methods in health workforce planning and forecasting), che sono oggettivamente documenti complessi e forse non tengono conto dei modelli organizzativi dei Paesi legati alle differenti modalità di finanziamento dei rispettivi sistemi.
Il calcolo degli standard minimi di servizio è quasi sempre legato a medici ed infermieri e il valore è espresso in full-time equivalent (FTE) o equivalente a tempo pieno, un indice di misurazione delle ore di lavoro programmate, per ogni dipendente a tempo pieno, per settimana lavorativa.
Nel nostro Paese, in attuazione di diverse normative emanate in materia (D. Lgs. 66/2003, Direttive 93/104/CE e 2000/34/CE, Legge di Stabilità per l’anno 2016, DM 70/2015), il Ministero della Salute ha istituito un gruppo di lavoro tecnico, unitamente alla Conferenza Stato-Regioni ed al Ministero dell’Economia e delle Finanze, per l’elaborazione di una metodologia di valutazione dei piani di fabbisogno del personale, applicabile a tutte le Regioni.
La stessa è stata approvata dalla Commissione Salute della Conferenza delle Regioni e delle Province autonome, in data 20.12.2017 e il fabbisogno di personale è stato stimato sulla base di tre fattori:
1) organizzazione della rete di offerta,
2) produzione
3) tempo lavoro.
In seguito, il Patto per la salute 2019-2021 ha stabilito che “al fine di dare attuazione a quanto previsto dall’ultimo periodo dell’articolo 11 comma 1 del decreto legge n. 35/2019 il Ministero della salute, previa informativa sindacale, propone la metodologia per la valutazione del fabbisogno del personale ospedaliero già approvata e testata con le regioni ed avvia, altresì, il processo di valutazione della metodologia del fabbisogno del personale dei servizi assistenziali territoriali”.
In tale contesto, Agenas ha condotto il progetto di ricerca “Definizione di una metodologia per la determinazione del fabbisogno di personale”, nell’ambito della ricerca corrente 2020-2021 “linea di ricerca n. 1: analisi e misurazione degli esiti di salute per valutare percorsi di cure integrate all’interno di reti cliniche e i fattori di mobilità sanitaria e per identificare modelli sanitari basati sul valore (Value-based health care)”. Il progetto è partito nel mese di marzo 2021 ed è stato articolato in 3 linee di attività che hanno riguardato i tre macro ambiti sanitari: ospedale, territorio e dipartimento di prevenzione.
Nel frattempo, è stato avviato il monitoraggio da parte di Agenas del Modello del DM 77 e sono state richieste alle regioni e province autonome le metodologie di calcolo del fabbisogno di personale per il territorio.
Si fa presente che già nel modello del DM 77 sono avanzati degli standard di personale che applicati in Provincia di Bolzano hanno portato ai risultati della figura sotto rappresentata, che ovviamente non rispecchiano le reali necessità non tenendo in considerazione tutti i servizi necessari per fare funzionare in modo efficiente le strutture .(FIGURA 3)
Calcolare il fabbisogno di personale che il potenziamento dell’assistenza primaria richiede (con riferimento soprattutto alla tipologia delle diverse figure professionali coinvolte) è propedeutico a qualsiasi dichiarazione di carenza di personale e per queste ragioni in Provincia di Bolzano si sta mettendo a punto una metodologia che tiene conto dei seguenti passaggi:
- Ricognizione puntuale di tutti i servizi, le attività e le prestazioni erogate dalle strutture sul territorio con il personale attualmente impegnato (sedi, orari di apertura, collocazione orografica, collegamenti tra le strutture, numero di pazienti afferenti e tipologia di prestazioni garantite). Tale operazione (in fase di ultimazione) consente di conoscere la dislocazione attuale del personale sul territorio, individuare quello che entrerà nelle case della comunità , riorganizzare in modo efficiente i servizi attualmente presenti evitando inefficienze e concentrando in modo appropriato le prestazioni ed i servizi offerti;
- Analisi dei profili professionali presenti nei servizi territoriali (ruolo e funzioni) e afferenza gerarchica;
- Calcolo dei pazienti afferenti ai 4 PDTA individuati come prioritari dalla Provincia (Diabete tipo 2, BPCO, Scompenso cardiaco, artrite reumatoide) con il numero e la tipologia di prestazioni da erogare, distribuiti per comune di residenza. I PDTA (di cui quello del diabete già sperimentato sul territorio con i medici di medicina generale e che ha permesso il reclutamento di 14.000 pazienti), sono costruiti secondo uno schema chiaro e pragmatico (chi fa che cosa e quando) e consente di calcolare le prestazioni da erogare, quando e da quali specialisti. (FIGURA 4);
- Mappa delle prestazioni, servizi ed attività di primo livello svolte all’interno degli ospedali. Dall’analisi già condotta risulta che molte prestazioni di primo livello si possono spostare dall’ospedale verso il territorio.
- Mappa del personale ospedaliero dedicato all’esecuzione di prestazioni di primo livello, volumi e tempi di erogazione delle prestazioni;
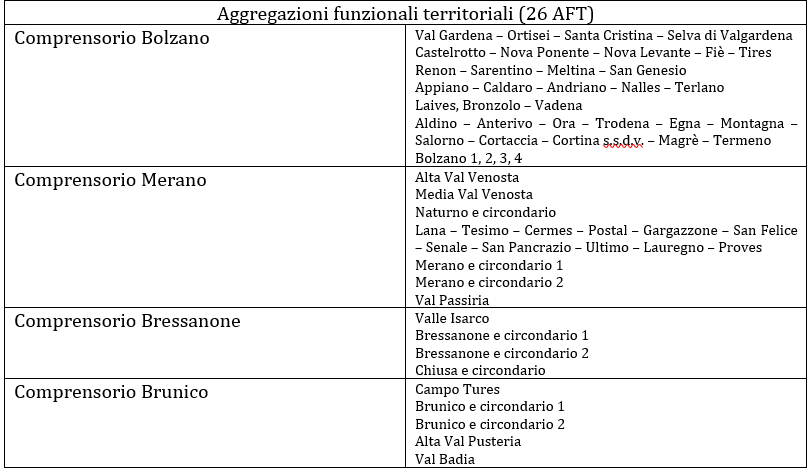
- Mappa della distribuzione degli studi dei medici di medicina generale (i medici di medicina generale in PA sono 285 organizzati in 26 AFT) con il relativo numero di assistiti, distinti per le principali patologie croniche considerate prioritarie in una prima fase. (FIGURA 5)
A titolo puramente esemplificativo la metodologia è stata sperimentata già per il distretto di Egna (dove sorgerà la nuova casa della comunità) ed ha fatto rilevare un fabbisogno di personale prevalentemente infermieristico dedicato di 12 unità per i PDTA prescelti (diabete tipo 2, scompenso cardiaco e BPCO per un totale di 1.650 pazienti. Organizzazione sanitaria 4/2021)
Non è possibile da subito disegnare un fabbisogno di personale per tutte le prestazioni, attività e servizi che il livello LEA distrettuale prevede a regime ma è possibile partire con obiettivi di medio termine (giugno 2026) con i 4 PDTA dei quali conosciamo le prestazioni ed attività per:
- meglio distribuire il personale attualmente operante nelle varie sedi, prevedendo l’accorpamento di alcune di esse nelle future case della comunità;
- valutare lo spostamento di attività di primo livello impropriamente svolte negli ospedali sul territorio e del personale dall’ospedale verso il territorio (si pensi al personale destinato alle visite di primo livello a quello che per limitazioni funzionali non è più impegnato in turni o nelle attività di emergenza). L’ospedale è così orientato alle prestazioni di secondo livello più complesse.
Due ultime considerazioni
La prima è la diversa velocità delle regioni sul tema del potenziamento del territorio: probabilmente sarà necessario maggiore supporto alle regioni del Sud dove le strutture distrettuali sono oggettivamente in sofferenza per i pregressi o ancora attivi piani di rientro.
La seconda riguarda una rinnovata politica delle assunzioni nel Servizio sanitario nazionale prevedendo da un lato certamente la rivisitazione se necessario della programmazione degli ingressi alle scuole di specializzazione e la conseguente formazione che dovrebbe avvenire fin dal primo anno di specializzazione sul campo, dall’altro una revisione delle affinità ed equipollenze.
A titolo esemplificativo, il sistema sanitario tedesco è gestito dai singoli Länder tramite la diramazione locale dell’Ordine dei Medici ed è a quest’ultimo che ci si deve rivolgere, ad esempio, per l’approvazione del titolo di studio conseguito in un altro Paese dell’Unione per potere accedere alle Scuole di Specializzazione.
Lo specializzando assume le funzioni di assistente medico e la sua formazione avviene “sul campo” sin dal primo momento all’interno di una singola struttura o avere un’impronta mobile, itinerante tra diversi ospedali all’interno di un singolo Land: ciò accade soprattutto per quanto riguarda abitati di dimensioni piccole o medie.
Durante tutto il corso della formazione, lo specializzando redige un resoconto dei compiti che gli vengono assegnati, il Logbuch, partecipa con cadenza settimanale a convegni formativi e tiene un colloquio annuale con il responsabile della propria attività, fino a giungere all’esame finale, dopo il superamento del quale l’ordine dei medici gli conferisce l’abilitazione all’esercizio della professione specialistica.
In provincia di Bolzano è stata recentemente firmata una convenzione con l’Università PMU di Salisburgo (Austria), che ha riconosciuto la rete assistenziale provinciale (ASDAA) adeguata a svolgere sul campo la formazione di medici iscritti alle specializzazioni, che lavoreranno quindi all’interno delle strutture provinciali da subito (vedasi l’Accordo di riconoscimento del 31.05.2022 tra SABES e PMU, che ha come punto focale la cooperazione nella ricerca e nella didattica per il settore della medicina umana, nonché il percorso di studio in medicina umana della PMU in Alto Adige).
Il requisito della specializzazione introdotto con il D. Lgs. 229/1999 ha obbligato il medico in profili rigidi: la disciplina. La finalità del legislatore di fornire al cittadino utente un medico già formato ha determinato però da una parte un aumento dei medici necessari e dall’altro ha irrigidito il sistema soprattutto della emergenza-urgenza andando ad escludere discipline che prima del D.Lgs. 229/1999 venivano impiegate in Pronto Soccorso come ad esempio la Chirurgia Vascolare, la Cardiochirurgia e l’Anestesia e Rianimazione.
Un’ultima considerazione riguarda la possibilità di una maggiore integrazione del personale tra strutture pubbliche e private accreditate: in Italia l’accreditamento obbligatorio delle strutture sanitarie private che vogliono erogare prestazioni equiparate al pubblico determinano l’impiego del 25% del personale medico. Al fine di efficientare le prestazioni potrebbe essere utile prevedere una “osmosi di personale medico” tra le strutture per affrontare aree critiche di erogazione (pronto soccorso, assistenza nei reparti di medicina, interventi chirurgici).
In conclusione, secondo gli Scriventi il modello dell’organizzazione territoriale rappresentato dal PNRR rappresenta un’opportunità per migliorare l’attuale assetto organizzativo territoriale a patto che si affrontino i temi della sostenibilità del progetto con metodo, senza evocare catastrofici fallimenti che non giovano al Paese ed all’immagine di esso a livello europeo.
L’obiettivo più sfidante non è il coinvolgimento dei medici di medicina generale e pediatri di libera scelta che si sono dimostrati recettivi ad una modalità di lavoro più moderna (e si spera con un minor tasso di adempimenti burocratici) bensì iniziare a lavorare in gruppo con le figure professionali del territorio, soprattutto infermieristiche, alle quali sono demandati compiti strategici di coordinamento dei servizi territoriali e con il potenziale espresso dalle farmacie dei servizi.
Mentre in ospedale (che è un luogo delimitato) la condivisione dei percorsi assistenziali è stata più agile, il personale ha avuto la possibilità di “fare carriera” aspirando ad unità operative complesse e semplici, le retribuzioni sono state complessivamente maggiori, sul territorio è avvenuto l’inverso per la parcellizzazione dei servizi stessi, una operatività limitata al tempo diurno, l’assenza di gerarchie definite del personale, le minori opportunità di avanzamento nelle carriere, i più complessi rapporti con figure professionali convenzionate.
Certamente dovranno essere cercate risorse umane aggiuntive per fare funzionare la complessa macchina territoriale ed allora sarà necessario ripensare alle modalità d’ingresso delle varie figure professionali nel servizio sanitario nazionale, ed in particolare dei medici.
La pandemia ci ha insegnato quanto importante sia il territorio ovvero tutto ciò che si trova all’esterno dell’ospedale ed in questa direzione, con metodo, dobbiamo tendere tutti.
Isabella Mastrobuono
Direttore assistenza sanitaria di base, direttore assistenza territoriale e cronicità, referente unico di parte del PNRR – P.A. di Bolzano
Carla Melani
Direttore ufficio assistenza sanitaria e dell’Osservatorio per la salute – P.A. Bolzano
Massimiliano Ghezzi
Collaboratore ufficio assistenza sanitaria – P.A. Bolzano
Günther Burger
Direttore della programmazione e del dipartimento salute, banda larga e cooperative – P.A. Bolzano
Si ringrazia il Dottor Angelo Barbato, direttore sanitario aziendale dell’Azienda ospedaliera di Cosenza, per il prezioso contributo sulle politiche di assunzione del personale